«Коронавирус поражает преимущественно органы дыхания», «легкие превращаются в труху». Вот то немногое, что мы, обыватели, знаем о новом коронавирусе. О том, что части больных COVID-19 приходится заново учиться не только дышать, но еще ходить и говорить, мало кто рассказывает.
Насколько успешным будет этот процесс, зависит уже не от лечения, а от реабилитации. И роль инструктора ЛФК оказывается сопоставимой с ролью реаниматолога по возвращению человека к жизни.
Как отмечает главный реаниматолог Екатеринбурга, замглавврача екатеринбургской горбольницы № 40 Владимир Руднов, эффективных для вывода пациента из критических состояний, в том числе и при новом коронавирусе, лекарств сегодня практически нет. Поэтому для реанимационных больных крайне важна ранняя реабилитация, которая начинается уже на второй - пятый день пребывания пациента на ИВЛ.

«ИВЛ имеет и отрицательный эффект – пациент «повисает» на аппарате и теряет свою активность. При проведении ИВЛ может усилиться «медиаторная буря». Необходимо восстановление мышечного тонуса и архитектоники мышц, самостоятельной активности", - говорит профессор.
Более того, применение ИВЛ сопровождается назначением седативных препаратов и миорелаксантов, которые способствуют расслаблению мышц и успокоению больного. Это необходимо, чтобы пациент собственными дыхательными движениями не мешал ритму, задаваемому аппаратом.
По словам Владимира Руднова, ранняя реабилитация способствует более быстрому «снятию» пациента с ИВЛ, уменьшает время его пребывания в реанимации и в стационаре в целом. Однако пока в России этот процесс недооценивают. В екатеринбургской горбольнице № 40 внедрен пилотный проект.
В некоторых странах реабилитологи дежурят в реанимации так же круглосуточно, как и реаниматологи. Этим путем идет весь мир. В России же идеология реабилитации будет, по прогнозам профессора, приживаться минимум 10-15 лет.
В горбольнице № 40 реабилитационная бригада начала работать в реанимации в декабре 2018 года. Изначально это была хирургическая реанимация, но, когда «сороковая» стала форпостом в лечении COVID-19 и «уральской Коммунаркой», помощь реабилитолога потребовалась в инфекционном корпусе.
С 6 мая в отделении инфекционной реанимации (РАО № 4) работает инструктор-методист по ЛФК Вадим Хасаншин. О том, как он поднимает на ноги пациентов с ИВЛ и в чем особенности «ковидной» реабилитации, – в интервью ЕАН.

- Вадим, расскажите, как вы попали в инфекционное отделение?
- Наша мультидисциплинарная бригада (то есть состоящая из специалистов разного профиля, – прим. ЕАН) работает с 2018 года после того, как мы прошли обучение в Клиническом институте мозга. Мы начали заниматься физической реабилитацией в хирургическом корпусе. К пациентам с COVID-19 я зашел 6 мая. Люди там долгое время находились на ИВЛ, а у меня есть опыт снятия пациентов с ИВЛ.
В первые дни толерантность (переносимость, – прим. ЕАН) к физической нагрузке у пациентов была очень низкая. Для них просто даже обычный поворот (в постели, – прим. ЕАН) был очень тяжелым: они начинают задыхаться, у них снижается давление. Любое дыхательное упражнение по один-два подхода – как для нас пробежать, например, километр.
К тому моменту они уже по неделе-две находились на ИВЛ. И их дыхательная мускулатура «забыла», как участвовать в акте дыхания. Реаниматологи считают, что если в течение двух недель пациент находится на ИВЛ, то он, скорее всего, "ухудшится".
У меня в практике, однако, есть пациенты, которые перешагнули две недели на ИВЛ, а теперь за счет реабилитации у них положительная динамика.
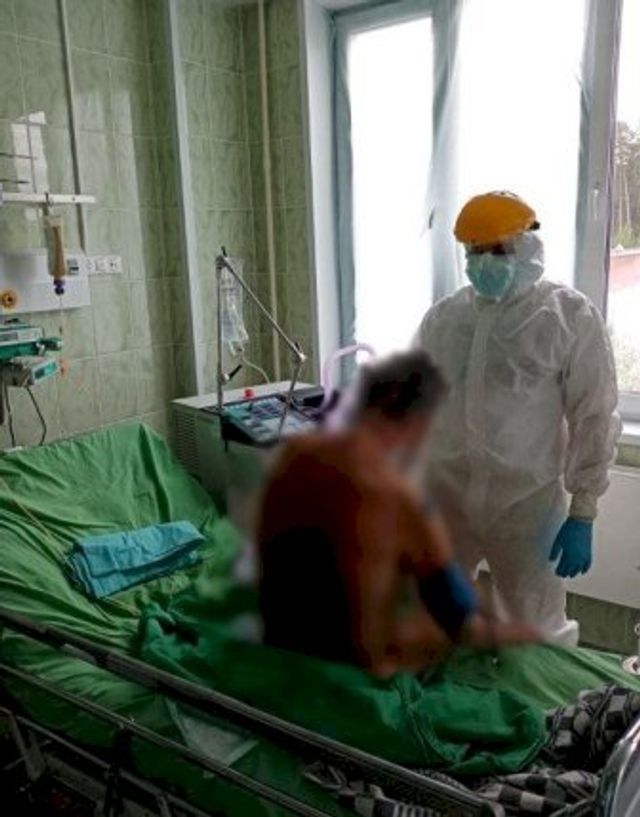
- Как вы восстанавливаете дыхание? Каким образом запускаете дыхательную мускулатуру?
- Обучаем ее работать заново. Применяем методики Стрельникова, Бутейко, Фролова, Марка Леонтьева.
Например, используем обычный механический тонометр (прибор для измерения артериального давления, – прим. ЕАН). Под поясницу пациенту помещается надутая манжета. Когда он совершает вдох, давление на шкале тонометра уменьшается. Когда выдох – оно поднимается вверх и пациенту становится видно, насколько правильно и эффективно он совершает акт дыхания.
У них постоянная активная суставная гимнастика с элементами дыхательных упражнений: руки вверх, совершается вдох и при опускании рук совершается выдох, когда совершается движение рук перед собой - выдох и когда руки приводятся к груди - вдох. Плюс когда они начинают разговаривать, я их заставляю считать. Дело в том, что, когда пациент начинает считать, он делает выдох.
Это незаметные движения, мелкие, казалось бы, нюансы, но они очень важны при данном заболевании.
Кроме того, используются дренажные положения, прон-позишн.
-Что это такое?
- Положение лежа на животе, вниз головой. Кровать наклоняют на 7-12 градусов, что улучшает отхождение мокроты – она перемещается от нижних долей легкого ближе к трахеостоме.
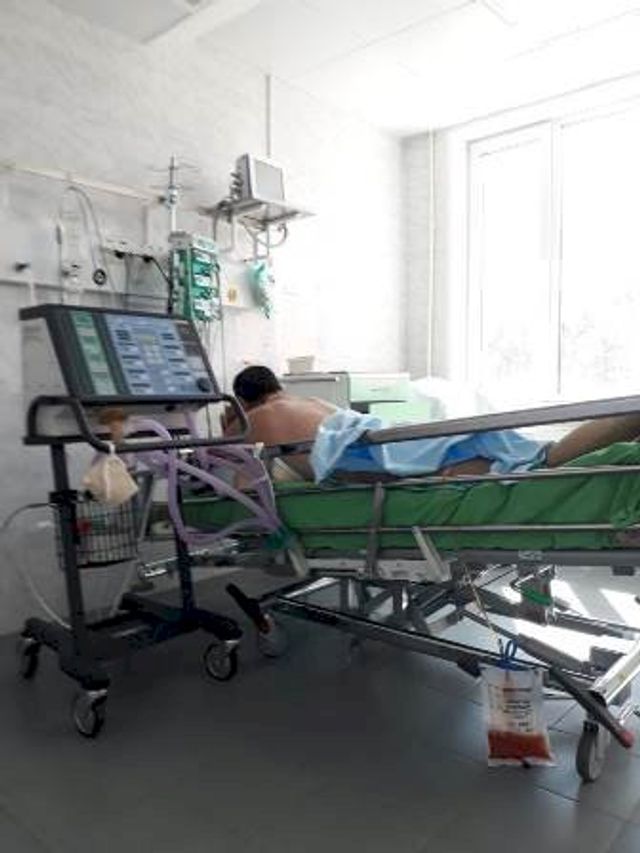
Когда они находятся в дренажных положениях, мы используем перкуссионный массаж – постукивание по спине ребром ладони. Это тоже улучшает отхождение мокроты. Нам пока везет, что пациенты у нас в сознании и с ними можно вступать хоть в какой-то диалог, чтобы он вам помог, дал обратную связь о своем состоянии – насколько комфортно или нет.
Например, может быть некомфортно из-за трахеостомы. Даже при повороте она шевелится, задевает дыхательные пути, из-за чего появляется кашлевой рефлекс, раздражается гортань.
Чтобы пациенту все это терпеть, у него должна быть мотивация. В отделениях реанимации очень тягостное психоэмоциональное состояние. В первые дни оно всегда угнетенное: вчера человек бегал, а сегодня лежит на ИВЛ. Вчера он мог сделать все, а сегодня – ничего. Они говорят: не хочу, не буду.
Поэтому проводишь с ними ежедневные беседы, находишь мотивацию. И у каждого она индивидуальная: для кого-то - поехать на дачу, для кого-то - вернуться к семье, для кого-то продолжить воспитывать внуков.
Когда пациенты говорят, что надо собраться наверх (собираются умирать, – прим. ЕАН), мы предлагаем им представить, что было бы, если бы их родной или близкий скончался. И тогда они начинают задумываться.
Мы им объясняем: мы сейчас вас расшевелим, и вы сможете, например, сесть на коляску, сможете сесть на коляску – сможете выехать в коридор. Раньше, когда не работали с COVID-пациентами, говорили, что сможете выехать в коридор – сможете выехать в другое отделение и встретиться с родственниками. Для пациентов с COVID последние два пункта неактуальны.
Но мы доводим пациента до полной социальной адаптации – он может перейти в положение сидя, дойти хотя бы до санитарного стула. Для лежачего пациента, которому приходится ходить в судно, это тоже мотивация.
- Как вы ставите людей на ноги?
- Начинаем с того, что поднимаем головной конец кровати на 45%, потом на 60%, потом человек лежит с опущенными ногами. Когда пациент пересаживается на коляску, начинаем использовать велокинез: ставятся педали, как у велосипеда, пациент сидит и крутит велик ногами и руками.
Иногда он используется в кровати.
Используется активный и пассивный стретчинг. Не такой, как в фитнес-залах, поэтому мы используем термин "активная и пассивная суставная гимнастика". Пациент сам или с помощью инструктора начинает разрабатывать суставы. Плюс работать с мышечными волокнами – растягивать и расслаблять их или, наоборот, поднимать тонус. Для увеличения тонуса мышц применяется фитнес-резина.
Пациенты находятся под постоянным контролем – смотрим за давлением, частотой пульса, сатурацией (уровнем насыщения крови кислородом, – прим. ЕАН).
- Вы один занимаетесь реабилитацией в «ковидном» отделении?
- Да, так получилось, что из мультидисциплинарной бригады я один. Выполняю функции и нейропсихолога, и логопеда. С ними консультируюсь по телефону и помогаю вместо них пациентам.
- А зачем пациентам с COVID логопед?
- В связи с наложением трахеостомы возникают бульбарные нарушения (нарушения функций продолговатого мозга, который отвечает за жизненно важные процессы в организме: дыхание, сердечная деятельность, глотание, тонус сосудов, – прим. ЕАН), связанные с глотанием. Когда трахеостому убирают, пациентам нужно заново учиться разговаривать и глотать пищу, воду. Они говорят, что теперь у них голос стал не такой. Правда, они не учитывают, что не слышали свой голос более двух недель…
Влияет и установка назогастрального зонда (трубка, которая через ноздрю вводится в пищевод, – прим. ЕАН) для питания. Через зонд кормят для того, чтобы была возможность контролировать водный баланс. Пациент на ИВЛ обычно ощущает колоссальную жажду. Если он будет потреблять жидкости столько, сколько захочет, это грозит отеком легких.
- Вот человек вчера бегал, а теперь лежит и ничего не может. А в дальнейшем он сможет снова бегать? Насколько можно восстановиться после тяжелой формы коронавирусной инфекции?
- Сейчас у нас находятся два пациента, которые в конце прошлой недели были на ИВЛ. Один был снят в субботу. На сегодняшний день он полностью социально адаптирован – может спокойно сесть, пересесть, пройти возле кровати. В ближайшие дни его переведут в обычное отделение, и есть 100%-ная уверенность, что он может самостоятельно себя обслуживать, сходить в туалет. За ним не нужен будет пристальный присмотр. Толерантность к физической нагрузке увеличилась в разы.
- А как же все-таки насчет бегать? Спортом можно будет заниматься?
- Это уже зависит от каждого пациента – насколько он восстановит свою дыхательную мускулатуру. Некоторых достаточно замотивировать, и они стремятся делать упражнения самостоятельно, ты его только поправляешь. А есть те, которых изо дня в день приходится заставлять заниматься, поворачиваться. Это характерологические особенности каждого пациента. Те, кто хотят, – будут бегать. Те, кто не хотят, мы их заставим бегать, чтобы они выбежали от нас. А как сложится их дальнейшая судьба - это выбор каждого, мы здесь лишь задаем вектор для выздоровления.
- Есть какой-то пациент, который вас больше всего порадовал или удивил в плане восстановления?
- У нас есть мужчина 70 лет. Раньше он чем только ни занимался. И сейчас ему, похоже, тоже пора в сборную. Сейчас он деканулирован (у него убрана трахеостома, через которую производится искусственная вентиляция легких, – прим. ЕАН) и в ближайшие дни пойдет в обычное отделение. В начале нашего реабилитационного курса он ничего не хотел делать.
А сейчас сам выпрашивает у меня велосипед. Накануне, когда я его посадил в коляску, он предложил медсестре присесть сзади, говорит: «Сейчас я тебя прокачу».
- Ваши «ковидные» пациенты – люди старшего возраста? Говорят, именно у них течение наиболее тяжелое.
- У нас не только пожилые. Сейчас у нас лежат люди от 30 до 50.
- А вы сами не боитесь заболеть?
- Да, переживания есть по этому поводу. Для этого мы соблюдаем все правила безопасности не только в «красной зоне», но и в повседневной жизни.
- Есть какие-то особенности работы с пациентами с COVID? Те мероприятия, которые вы описали, необходимы всем пациентам во время и после процедуры ИВЛ?
- В обычном, даже реанимационном отделении, пациенты чаще всего более активны. Если человек даже на ИВЛ, ему легче поднимать руки-ноги. Любые упражнения он делает намного веселее. А здесь они сделали два-три упражнения и уже физически истощились. Им тяжелее, чем пациентам с другими заболеваниями, в том числе и с заболеваниями легких.
Похожая картина, пожалуй, у пациентов с ХОБЛ (хроническая обструктивная болезнь легких, – прим. ЕАН). Также для пациентов с COVID-19 приходится каждодневно проводить тест на гиповолемию (уменьшение объема циркулирующей крови, – прим. ЕАН).
-С какими еще трудностями приходится сталкиваться в «ковидной» реанимации?
- Основная проблема – все мы находимся в защитных костюмах. Это очень некомфортно. Даже обычный санитар – медсестра, которые помогают пациенту перевернуться, совершают колоссальный труд. В жару и так потеешь…
Когда зову своих знакомых инструкторов к нам поработать, есть некоторое непонимание. Это тяжелое отделение, и не все хотят пойти сюда. Когда я 6 мая сюда зашел, понял, что это очень тяжело.
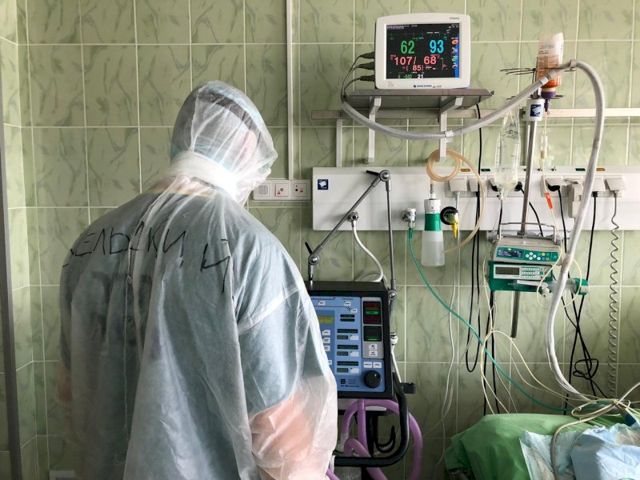
- Почему?
- Психологически это очень сложно. Ты идешь по улице и знаешь, что работаешь с COVID-19. Понимаешь, что ты можешь стать носителем.
С другой стороны, я всегда работал с тяжелыми пациентами и достаточно давно нахожусь словно на острие. Самые тяжелые случаи всегда интересны. Я получаю эмоциональное удовольствие от того, что помог еще одному пациенту вернуться к нормальной жизни после болезни.
 Вспышки коронавируса в Екатеринбурге будут продолжаться, под ударом - медики19 мая 2020 в 15:17
Вспышки коронавируса в Екатеринбурге будут продолжаться, под ударом - медики19 мая 2020 в 15:17
